�o�ʎs�s���u�K��
�@�u�ݑ��Â͕K�v���H�`����/���s�̎��ۂ��v
2019�N3��9���i�y�j�@���o�ʎs���������Z���^�[
����������
���N�A���i�F��j�̎v�����܂܂ɁA��ÁE�����ƁA�ł���A�u�H�v�Ɋւ��e�[�}�ŁA3���Ɏs���u�K����J�Â��Ă���܂��B
���N�́A�K��f�Ð��̃N���j�b�N���^�c���Ă��܂����̖{�Ƃɂ��̂܂܉������`�ŁA�u�ݑ��Â͕K�v���H�v�Ƃ����A��⎩�s�I�ȁA�������A���ʓ˔j�̂悤�ȃe�[�}��I��ł݂܂����B
���X��������点�Ē����ƁA��N1���Ɏ��̕��e���S���Ȃ�A����1���ɂ悤�₭��������I���܂����B���̈�N�Ԃ́A�r���Ƃ������ƂŁA�Â��ɐ��������Ă���܂����B
���͌��ǂ̂Ƃ�����@�̂܂ܖS���Ȃ�܂����B���́A�����ō�����ɒB�̉ƂŖS���Ȃ邱�Ƃ�]��ł���A�����g�A�����́A�����ݑ�ŊŎ�邽�߂ɁA���n�ɉz���Ă����悤�Ȃ��̂������̂ł����A����͊����܂���ł����B
�����J���Ȃ́A�u�ݑ��Áv���A�܂��A���i�A���Ă���悤�ł��B�e���r�ԑg��G���Ȃǂł����グ����@��͑����Ă��܂��B�����g�A��������ŁA�ݑ�ł̊Ŏ��̌o����s����Ɍf�ڂ����Ē����Ă��܂��B�������A30�N�߂����ݑ��ÂɎ��g��ł��������A���ǎ����̕��e����A�ݑ�ŊŎ�邱�Ƃ͂ł��Ȃ������̂ł��B
���́A���ݍݑ�K��f�Â���ɍs���Ă��܂����A����1�N�A���̎������g�̎d�������ߒ����A�܂��A�ݑ��ÁA�Ƃ������̑S�̂ɂ��Ă��l�X�v�������点�܂����B�ݑ��ÁA�́A�����A�Ŏ�肾���Ɍ��������́A�Ƃ����킯�ł͂Ȃ��̂ł����A����ς�A���҂���̂�����Őf�Â��p������A�Ƃ����̂́A�����ȒP�Ȃ��̂ł͂Ȃ��A�Ƃ������Ƃ�������Ȃ���������Ă��܂��B
����A���������Ǝ��g��ł����u�ݑ��Áv�ƁA�������ۂɍs���Ă���u�ݑ��Áv���A�K�������u�����i�����́j�v���̂ł��Ȃ��悤�ɂ��v���Ă��܂��B�������A�ǂ�ȕ���ł����Ă��A�o���G�[�V�����A�Ƃ����̂͑��݂���̂ł��傤���A��Ƃ��āu�s��v�ł́A���̒m��Ȃ��u�ݑ��Áv�����s���Ă���悤�ȋC�����܂��B
������Ȃ���A���������u�ݑ��Áv�Ƃ͉��Ȃ̂��B����͖{���ɁA�����K�v�Ȃ��̂Ȃ̂��B�K�v���A�Ƃ���A�ǂ�ȏł���ΕK�v�Ȃ��̂Ȃ̂��B���n�A�o�ʂŖ{���ɕK�v�Ȃ��̂Ȃ̂��B�E�E�E�����������Ƃ��A������x�A�݂�����ɖ₢�����ƂƂ��ɁA���n�ɕ�炷���X�ɂ��A�ݑ��Â̕K�v�������ɍl���Ē����@��ɂȂ�A�Ǝv���܂��B
���Ăт���u�t�̕��X�́A���x�̂��Ƃł����A�F��̌l�I�ȂȂ���̂�����X�ł��B
�����q����́A���̒��w�Z�i���������]�s�j�������̈�N��y�Ȃ̂ł����B�Ō�t����ł���Ɠ����ɁA���҂Ƃ��Ď��Â��闧��ł�����B��Î҂Ɗ��҂��Ȃ�����Œ����d��������Ă�����ł��B
�͖{�ꐬ����́A���s��w��w�������Ƌ��ɑ��Ƃ����������ł����A���w�͔ނ̕������N��i�H�j�A�����������N���ł��B����m�[�x���܂���܂��ꂽ�{���S�搶�̕��q�����w�̍u�������Ɏ�u���Ă���܂������A������̕��ʂɂ͓�l�Ƃ������ς�˔\���Ȃ������̂��A���v�����������c�O�B���シ���ɑ�w�𗣂�A���́A���{�e�n��]�X�Ƃ��Ă��܂������A�͖{���͋��s�̒n�ɂƂǂ܂�A���Ɉ�т��ėՏ�����̓������ł��܂����B
����l�Ƃ��A�����Ƌ��s�A��s�s�ƌÓs�A�ŁA���ꂼ��ɍݑ��Âɒ������g��ł����A����̃e�[�}�ɂӂ��킵������l���Ǝv���܂��B
���ꂼ��̓y�n�ł́A�ݑ��Â̌��������������Ȃ���A���n�o�ʁ`���_�U�ł̈�Âɂ��āA�l�X�ɋc�_���ł���A�Ǝv���Ă��܂��B
�݂Ȃ��퉝�f�N���j�b�N�@�F��Ď�
��u���@�@�@
�o�ʂɁA�ݑ��Â͕K�v���H
�F���
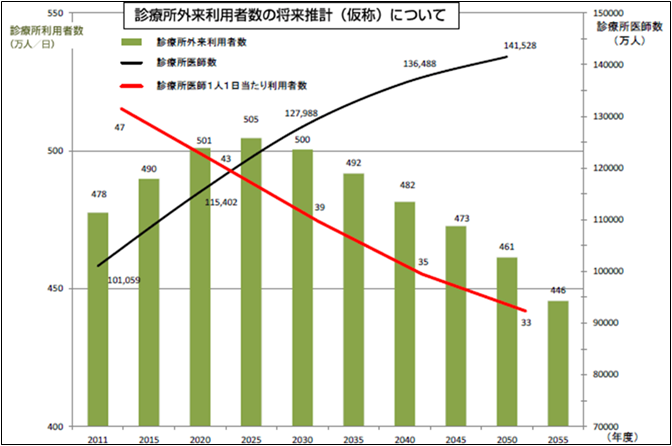
����́A���J�Ȃ̗\�z�`�ژ_���A�����������̂ł��B
�_�O���t�́A�f�Ï��̊O�����Ґ��A�Ƃ������Ƃł����A������Ƃ݂�ƁA�����Ɍ���̂��A�ƃh�L�b�Ƃ��܂����A�悭����ƁA�s�[�N��1��������500���l���A2055�N�ɂ�450���l�Ɍ���A�Ƃ������ƂŁA10����9�A1�����炢���邾�낤�A�Ƃ������Ƃł��B����҂̐l�������ꂩ�猸���Ă����A�ƁB
�����͐f�Ï��̈�t���A�ŁA����͂ǂ�ǂ��Ă����B���Ԃ��A��t�����̂ɂ͂���Ȃɑ傫�ȕω��͂Ȃ��Ǝv���A�a�@�̈�t���������A���Ȃ킿�A�a�@���̂����炷��A�Ƃ������Ƃ炵���B����ŁA�Ԑ��A�f�Ï��̊��Ґ��������Ă����B����́A���f�𑝂₳�Ȃ��ƑΉ��ł��Ȃ���A�Ƌ�������Ă���悤�ɂ������܂��B
�܂Ƃ߂�ƁA2025�N���s�[�N�ɁA�l���E����Ґ��E���Ґ��A�͌����Ă������Ƃ��\�z�����̂ŁA����ɔ����A�a�@���͌��炷��A��҂͐f�Ï��ɗ���āA���f�������Ƒ��₵�đΉ����܂��傤�A�Ƃ������Ƃ��B
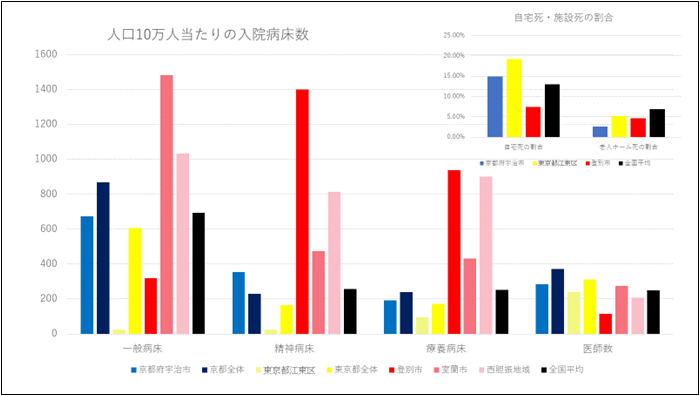
���N��蒼���Ē��Ă���f�[�^�ł��B�Ƃɂ����A�o�ʁ`�����`���_�U�́A�a�@�E���@�ł���x�b�h�����A�S�����ςƔ�ׂĖ����ꒃ�����ł��B�P���Ȃ��b�Ƃ��āA���@����a�@����������̂ɁA����ȏ�ݑ��Â��K�v�Ȃ̂��H�Ƃ����̂͋^��ł��B
�����āA���������A�u�x�b�h���v�Ƃ������f�[�^�́A���ɒn�捷���傫���̂ł��B����́A�u�t�̂���l�̒n���ł���A�����Ƌ��s�̃f�[�^�������ăO���t�ɂ��Ă���܂��B
���s�́A��ʕa�������_�a���A�×{�a�����A�قڑS�����ϕ��݁A�Ƃ��������ł��傤���B�]����A�̃f�[�^���グ�Ă݂܂������A�]���悾���Ō���ƁA�a���͂قƂ�ǂȂ���ł��ˁB�����́w����Łx����̂ŁA�ׂ̋�Ȃǂł����@�ł���낤�Ǝv���܂����A�����S�̂Ō���ƁA��ʕa���͂قڕ��ϕ��݁A�ł����A���_�a���A�×{�a���͂��Ȃ菭�Ȃ��B
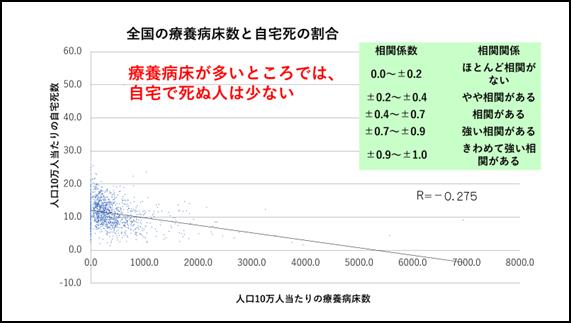 ���_�U�n�悪�A�����ɕa�����A���Ȃ킿�u�a�@�v���������A�Ƃ������Ƃ����炽�߂Ă��������������B�����m�̂悤�ɁA�o�ʒP�ƂŌ���ƁA��ʕa���������Ȃ��ł����A����́A�قƂ�ǎ����ɓ��@���ɂ����܂��̂ŁB�����P�ƁA�Ō���ƁA��ʕa���͑S�����ς̔{�ȏ�ł��B���_�a���A�×{�a���A�Ƃ������A������w�������x�a���́A�������������A�S�����ς�3�|4�{������̂ł��B
���_�U�n�悪�A�����ɕa�����A���Ȃ킿�u�a�@�v���������A�Ƃ������Ƃ����炽�߂Ă��������������B�����m�̂悤�ɁA�o�ʒP�ƂŌ���ƁA��ʕa���������Ȃ��ł����A����́A�قƂ�ǎ����ɓ��@���ɂ����܂��̂ŁB�����P�ƁA�Ō���ƁA��ʕa���͑S�����ς̔{�ȏ�ł��B���_�a���A�×{�a���A�Ƃ������A������w�������x�a���́A�������������A�S�����ς�3�|4�{������̂ł��B
��̐}�́A�S���̎s�����P�ʂŏo�Ă���A�×{�a���̐��A�ƁA����A�̑��ւ��O���t�ɂ��Ă݂����̂ł��B�v�́A�×{�a������������A����ŊŎ�鐔�͏��Ȃ����낤�A�Ƃ������Ƃ��������A�Ǝv�����̂ł����A�E�E�E�܂��A����Ȃɂ�������Ƃ͂��܂���ł����B�ł��܂��A���W���A�Ō����ƁA�u��⑊�ւ�����v�B�܂��A������O�A�Ƃ�������Ǝv���܂����A���炩���߁A�a�@����������Ƃ���ł́A�N���ƂŎ��ȂȂ��A��Ȃ����A�ƁB�@����A��ʕa�����Ǝ���A�ł�����Ă݂���ł����A������̕������ւ͔����悤�ł��B�@�×{�a���ƁA�ݑ��ÁA�Ƃ����̂��A�u�����v����W�ɂ���A�Ƃ������Ƃł��傤���B
�ǂ��ł��傤�A�a�@������������������̂ɁA�����čݑ�Ŏ��̂��Ǝv���܂����H
����ɁA���n�̎�������Ă����܂��B�ȉ��́A�F�����m�Ǝv���܂����A������3�a�@�A�ĕ҂̓����������ɂȂ��Ă��܂��B��N11���̎�������̋L���ł��B
�u�n���Â����������v�́A���_�U��Ì��i�R�s�R���j�Ō����I�Ȉ�Ñ̐��̒�ڎw�����߁A������߂��u���_�U���n���Í\�z�v�ŁA�Q�O�Q�T�N�܂ł̕a�����ڕW���u�P�T�N�x��Q�V�����v�Ƃ��ꂽ���ƂŐ݂�������@�ւ��B
���|�L�O�a�@�̖��J���m�@���́u�e�a�@�ɂ͂���܂Ŕ|���Ă����w�i�����邪�A�s�������̏d�v�ȃC���t���ł����Â������Ɍ����čł��ǂ��`�Ńo�g����n����悤�č\�z��ڎw���K�v������v�Ƃ�����Łu����Ȃ�c�_�̌p���A��̓I����̌����ȂǁA�p���I�Ɉ�Â���邽�߂ɁA�����������͂������v�ƌ��B
�@�s�����������a�@�̋��ˍG�s�a�@���ƊǗ��Ҍ��@���́u�o�c�`�Ԃ̌������̌������K�v�v�ƋL���ꂽ�_�Ɂu�i�J�ݎ҂́j�s�����l�����邱�Ɓv�Ƃ������A�����ǂ⌋�j�a���Ȃǂ̕s�̎Z����A�]�_�o�n�̕a�C�����鐸�_�ȓ��@���҂ւ̑Ή��\�ȂǁA�����a�@���S�������̏d�v�����w�E�B�u��Ó���o���Ȃ��A�Ƃ̗���ň��������^�c�������v�Ƙb���B
�@����A�Љ��Ö@�l���S�L�O�����a�@�̏��؍��ᗝ�����́u�����_�ŁA�R�a�@�̌o�c�`�Ԃ�a�@�������炷�O��ł̘b�������ɁA�S���K�v���������Ȃ��v�Ƌ����B�u���_�U��Ì��S�̂��l�����A�R�a�@�̐f�Ë@�\�̍ĕ҂�D��I�Ɍ������ׂ��B�Z���T�[�r�X�p���̊ϓ_����A���L�R�a�@�������Ƃ��n��Z���̂��߂ł͂Ȃ��̂��v�Ƃ���B
3�a�@�ĕҁA�Ƃ����킯�ł����A�����ȒP�ɂ͂����Ȃ��B�����܂Ŏ��������ǂތ���A�ł����A3�a�@�A���ꂼ�����������C�͑S���Ȃ������Ɍ����܂��B
�E�E�E3�a�@�œ����Ă�����X�ɂ�����������܂��B�a�����A�a�@�����点�A�ƌ����Ă��A��������ƕ��������ł͂���܂���B
�܂��A���̋c�_�̒��ł́A�u�×{�a���v�u���_�a���v�����炷�A�Ƃ����b�͑S���������Ă��܂���B
���S�̂ōl����ƁA���_�U�n��̕a�����͓ˏo���đ����A�u�����F�ی����v�̒��œˏo���Ĉ�Ô�𑽂��g���Ă���A�ƌ����Ă���ނȂ��B�a���̏��Ȃ��n��Ƃ̊i���́A5�{�ɂ��y�ԁA�ƌ����܂��B�u��[�̊i���v�̔�ł͂���܂���B
�k�C���̕��Ȃ�N�ł������m���Ǝv���܂����A�[���s���A�ȑO�Ɂu�����j�]�v���āA�a�@���Ԃ�܂����B���̍ہA�f�Ï��̉@�������Ă����X�c�m�V����Ƃ�������҂��A�������̃u���O�ŁA�a�@���O��̃f�[�^���r�������ʂ��o���Ă���Ă��܂��B
���s���̕a�����͂P�V�P������P�X���Ɍ��������ɂ��ւ�炸�A�[���s���̑����S���͕ς��Ȃ������B
���a���͌������B���̑���ɘV�����������i������s�������N�ɂȂ����Ƃ������Ƃł͂Ȃ��A����͐f�f�����t����t�Ɗ��ҁi�Ƒ��j�̐M���W��z���āu�V���v�Ɛf�f�ł����t�ɑ��������߁j
���~�}�o�������������B
������������
�E�E�E���ǁA�a�@�������āA���@�a�����������Ƃ��Ă��A�Z���̌��N��A���S���ɂ́A�S�R�ω��͂Ȃ��A�Ƃ����B
����ɂ��ẮA��s�̌������A�����J�ł�����܂��B�A�����J�́A���ꂱ���u�o�ρv�̂��Ƃ͐^���Ɏ��g�݂܂��̂ŁA�����������Ă���B�ȒP�ɂ܂Ƃ߂�ƁA�a�@����������A����������@�͂���B�ł��A�a�@�������낤�����Ȃ��낤���A���S���A�����ƌ����A�����ɂ͍��͂Ȃ��A�Ƃ������̂ł��B����́A����̂悤�ɁA�u������Áv�u�n���Áv���u���Ă�����̂ɂƂ��Ă͗L���ɂȂ����f�[�^�ł����A���܂���{�Ŏ��グ���邱�Ƃ͂Ȃ��B
�a�@�E�a������������A��Ô�͐��ށB������O�̂��Ƃł��B�@���z�������A�u���@���K�v�Ȋ��҂�����A���@�����Ď��Â���v�A�Ƃ������ƂɂȂ�܂����A����Ȃ킯�ɂ����Ȃ����Ƃ͒N�ł��킩��܂��B�a�@���Ă����A�a�@�͐Ԏ��ɂȂ�A�E���̋����������Ȃ��Ȃ�A�a�@�͂Ԃ��B������A�S���ǂ�ȕa�@�ł��A���݂������́A�ғ�����90���`�Ƃ��A�ɂ��Ă����Ȃ��Ƃ����Ȃ��B
����������ƁA�u�a�@��������A���@���Ȃ��Ă��悢���҂����@������i���Ƃ��ł���j�v�Ƃ������Ƃł��B
�����_�炩�������ƁA�u�a�@����������A���Ȃ��n��Ȃ���@�����Ă������Ȃ����҂ł����@�����邱�Ƃ��ł���v�Ƃ������Ƃł��B
�a�@���A����Ӗ��ł́u���Ǝ{�݁v�ł�����A���q����͏�ɑ�������悤�ɂ��Ă����Ȃ��Ɛ��藧���Ȃ��̂ł��B
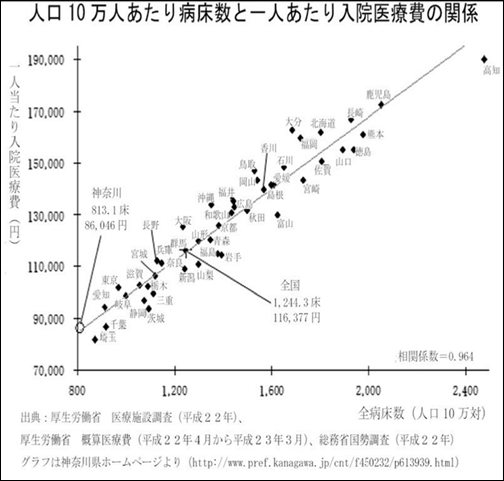
�����́A
�@���u���z�v�ɋ߂��a�����������s
�@���×{�a�������Ȃ菭�Ȃ��A��������Ȃ葽������
�E�E�E�A�Ƃ����A�s��^��2�̒n��ŁA�ݑ��ÂɎ��g��ł��邨�������A���ꂼ��̓y�n�ł̍ݑ��Â̌�����f���A�E�E�E
�@������A�a�������点���点�A�ƌ����Ă���o�ʁ`���_�U�n��ł́A�u�ݑ��Áv���ǂ������Ă��������̂��A���l���Ă݂����Ǝv���܂��B
���������u�ݑ��Áv�́A���߂����ÂȂ̂��H�{���ɂ݂�ȁA����ȂɁu����Ŏ��ɂ����v�Ǝv���Ă���̂��H
�܂��Ă�A���ꂾ����������a���̂���n��ŁA����ɍݑ��Â܂ł��K�v���H�u�ݑ��Áv�𑝂₵����A�a�@�ɋ��ł��A�a�@�͍팸�̕����������̂��H
�F����̂��ӌ��́H

�u���@�P�@�@�@�Ós�ł̍ݑ���
 �͖{�ꐬ
�͖{�ꐬ
�y���ȏЉ�z
���Q�����R�s���܂�
���̓N���[�U�[�ʼn��f�����t
1996�N���s��w����
�k�a�@�A���s����A����a�@�A�g�ˉ@�a�@�A���������a�@�A50〜200���̒����a�@�Ζ����o��
2005�N��������f��
��ʓ���
�y��������f�Ï��ē��z
�F���s
�l���@186994�l
���с@83693����
�j���@90598�l
�����@96396�l�@�@�@�@�@�@2019�A2�A1����
�i�F���sHP ���s�{HP ���j
�y��������f�Ï��̊T�v�z
��ʓ��Ȑf�Ï��@����̖����������҂����S
�z��ȁA�_�o���Ȉ�t���p�[�g�œ����Ă���
�F���s�A��z�s�A�v��R���̋���
�ܗ��ܗ��̗��@���ܗ��A�ޗǂܗ�
5km�ȓ��ɕ����̋}�����a�@������A�g�͂Ƃ�₷��
���ӂ̎{�݂���ی����Ə��ɂ��b�܂�Ă���
|
�N�x�@�@�@���Ҍ����@�@�@�@�����Ґ��@�@�@�@�@�ݑ���@�@�@�@�@�@���זK�␔ |
|
2016 1007.8 1361.8 44.0 101.7 |
|
2017 1018.8 1361.0 45.9 110.2 |
|
2018 1021.7 1360.7 47.4 118.8 |
�y�ݑ�҂���̓����z
50�l�@�^�@60�Α� 4�l�@70�Α� 18�l�@80�Α� 19�l�@90�Α� 9�l
�]���Ǐ�Q 10�l�@���`�O�Ȏ��� 20�l�@�� 4�l�@�F�m�� 6�l
��a�i�Ґ����]�ϐ��ǂȂǁj7�l�@���_���� 3�l
�˂�����̐l�@��20�l�@���̐l���O�o�͍���
�l�H�ċz�푕���@1�l�@�@��Ԃ̂�CPAP 1�l
�݂낤���݁@2�l�@�@�A���J�e�[�e�����u�@2�l
�����ی�̕��@9�l
�y�ݑ��ÊJ�n�̂��������z
2018�N�x�̏ꍇ�@�V�K 25��
�O������@5���@�@����Ə�����@12��
��Ë@�ւ���@4���@�Ƒ�����@2���@�{�݂���@2��
�y�ݑ��Â𒆎~����o�܁z
2018�N�x�ɒ��~�ƂȂ����P�[�X�@20��
1�N�����@11���@1�N〜2�N�����@3���@2�N�ȏ�@6��
�����@4���@���@�㎀�S5���@�]�@4��
�~�}�����㎀�S3���@�Ƒ��̓s���Œ��~�@1
�Ŏ��@3��
�y�K��f�Ái������f�j�̗���z
�E�\��̊��҂���̃J���e��O���ɏo���@��P��10�l��
�E�Ƒ��ɓd�b���ėl�q���A������Վ������̊m�F
�E�����@�ߌ�1�������@��t�A�Ō�t�A�^�]�����ŏo��
�E���҂����Őf�@�A�C�ǃ`���[�u��A���J�e�[�e���̌����A��ጏ��u�Ȃǂ��s���i�݂낤�����͕a�@�ɂ��肢�j
�E�A�E���t�����A�S�d�}�͉\
�E�Վ����f�̓d�b������삯�t����
�E���@�K�v�Ɣ��f����A���̏�ŕa�@�ɘA���A�~�}�Ԃ��Ă�
�E���ލ쐬�i����×{�Ǘ��w�������A�K��Ō�w�����Ȃǁj
�y�C��t���Ă��鎖�z
�E���҂���̕��S�y���̂��߂�
�E�g�̏�Q�Ҏ蒠�̎擾�@2���ȏ�ň�Ô�S�����A�܂��͌y��
�E�]�[�ǂȂǂŗ����オ�邱�Ƃ��ł��Ȃ��ꍇ�Ȃ�
�E�l���̒����⑾���̌v���A�߉���̌v���Ȃǂ��K�v
�E�f�f����������Ԃ͊|���邪
�E�a�@���쎖�Ə��Ƃ̘A�g
�E���ی��͂قƂ�ǂ̕������p
�E�K��Ō��50�l����20�l�����p
�E�����Ə�����̖₢���킹�d�b�ɂ͋C�����ɑΉ�
�E�J���t�@�����X��S���҉�c�ɂȂ��Ȃ��s���Ȃ�
�y�Ǘ�@�������Y�f���Łz
�E���[�����H��ł̘J���ЊQ
�E�]�[�ǁ@���s��Q��\���Q������
�E��������f�Ï��͂��Ƃ��Ɩ������Y�f���ł̊��҂���̂��߂ɊJ�݂��ꂽ
�E�]�|���₷���@
�E���t���o�ɂ������ߏǏ�̕ω����킩��ɂ���
�y�Ǘ�@�Ŏ��@���z
�E70�Α�@�̑�������
�E�{�l�̊�]�����A�ݑ�ʼn߂������ƂƂȂ�
�E�H���ێ�ʂ������A���o�Ȃǂ��o��
�E�Ȃ̕��S���傫���������A�Ō�͑��q�̋��͂�����ꂽ
�E�����ɖK��Ō삩����A�͖{���Ŏ��
�y�Ǘ�@�Ŏ��@�]�[�ǁA�t�s�S�z
�E�˂�����A�݂낤�A�A���J�e�[�e�����u�����A�l�H���͂͊�]����
�E�t�@�\�����A�����o��
�E�{�l�͌������Ȃ���ɂ�i���邱�Ƃ��Ȃ�����
�E���f�𑝂₷�@�T�����A�O���
�E�Ȃ̉��������D���ȉ��y���Ȃ���Ō�܂ʼnƂʼn߂�����
�E�[��ɉ͖{���Ŏ��
�y�Ǘ�@�Ŏ��Ȃ������������z
�E82�@�����@����
�E�Z���͈��Q�����R�s�@�F���̖������ɍŋ߈����z��
�E����a�@�ł̎��Â����s���čs�Ȃ��Ă���
�E�����A�����A�����̕�������A�S�g���ӂ悭���@
�E�������s��ÃZ���^�[�̃z�X�s�X�ŖS���Ȃ���
�y���f�E��Âɂ��Ď����l���邱�Ɓz
�E��Â͎Љ�I���ʎ��{�@�F��O��
�E��{�I�l���Ƃ��Ă̈��
�E���@25���@���N�ŕ����I�Ȑ�����ۏ���͍̂��̋`��
�E�K�v�Ȉ�Â�]�ޏꏊ��
�E��Â�萶���̕������
�E�Ŋ��̌}���������łȂ��A���������l����

 |
�u���@2�@�@�@��s��̍ݑ���
�l�ԊW���ȓs��Ő����̏I�����l����
�`�q�g�炵�������邽�߂ɕK�v�Ȃ��Ɓ`
��Ö@�l�ВcHUMANE/��ʎВc�@�l���{��ÃR�[�f�B�l�[�^�[����
�����q
�y�]�����O�����z
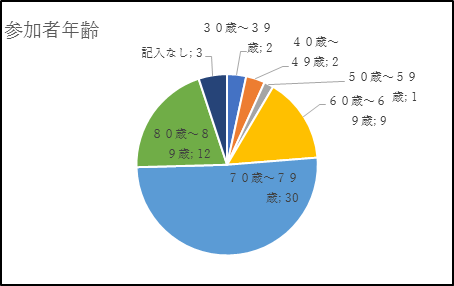
���]����F��52���l�i27�����сj
�@�]����̓쐼���F�[��n��^�]�˂̉����^�ɔ\���h�@�o���n�_
�@�����Ɛ_�ЂƏ��l�̒��^�s�S�̓c�ɁA�l�ԊW���Â��n��
 �@��O�����̋��Z�l����2500�l
�@��O�����̋��Z�l����2500�l
�E�@���̖��h�ˁu����ҁv
�E��A���X�^�b�t���ז�45���i�H��E�������j
�E�f�Ï��̏�ɁA�Ⴊ���Ҏ{�݂��^�c�i�t���ς���Ēn���Ŕ̔��j
�y���ȏЉ�z
�E���������]�s�̎��Ő��܂��i�F��搶�̒��w�E���Z�̌�y�j
�E���a62�N�ɊŌ�t�ɂȂ�A�Տ��E��ƋΖ�
�E����14�N�`����҂̊Ō�t�Ƃ��čݑ�E�O���f�Ï]��17�N�@�@�@
�E�O��1��150�`200�l�iMAX300�l�j�{�ݑ��30�`40�l�ɑΉ��@�@
�@�@�@�J�Ɠ����̐f�Ì���100�q�ȏ�I
�@�@�@�w�ǖ�������ˍ��́A�F�m�ǂƐ��_����������
�E30��53��2�x����ɜ늳�i���Ò��ł��������C�I�j
�E30�̎��Ɉ�ÂƊ��҂��q���������J�n
�E52�œ��x�o�Ɓi�t�m�����Ȉ�j
�E�o�ʂƂ̂����@�@�C���^�[�l�b�g�̂��A�ōĉ������̐l
�E�E�E�E�E�E�l�I�ɂ́A�a�C�ɂȂ��ėl�X�Ȋ������Ă܂�

�y�l�����d�˂�Ƃ������Ɓz
�E�V���A�o�N�A�a�C�ɂȂ�c�c���V�a���@
�E�������Ȃ��������~�߂�̂��l�̒m�b
�E�F�m�ǂ͂����Ȃ��̂��H
�E����́A�o�ł��ׂ����ƂȂ̂��H
�y���̋L���ɂ���o���@1985�N���z

�E�E�E�E�E�Ԃ��Ȃ��A��������(�a�C�j�ɂ���Č͂�čs���܂��B���Â��{���Ă��ł��Ȃ������B

�E�E�E�E�E���݂̎p�B�@�ǂ�Ȃɓw�͂����Ă��A�i���̐����͂Ȃ�
�y��������ՓI�E�Ȋw�I�ɑ�����z
�E�l�Ԃ̎����@���ς́H
�E�l�Ԃ̌��N�����@���ς́H
�E�����ԁ@���ς́H
�E���҂̕�������Ƃ́H
�E�a�C�̖{���̒T���i�����j
�E��Áu�f�f�E���Â̌���i�C���j�Ǝ��{�v�����āA�ӔC
�E���u���̐l�炵���l���̎x���v�i��ÂƂ̋��́j
�y�a�@�͕��C�ł��̂܂܍ݑ�֖߂��z
�E�Ђ�
�E�P�A�}�l�Ɋۓ���
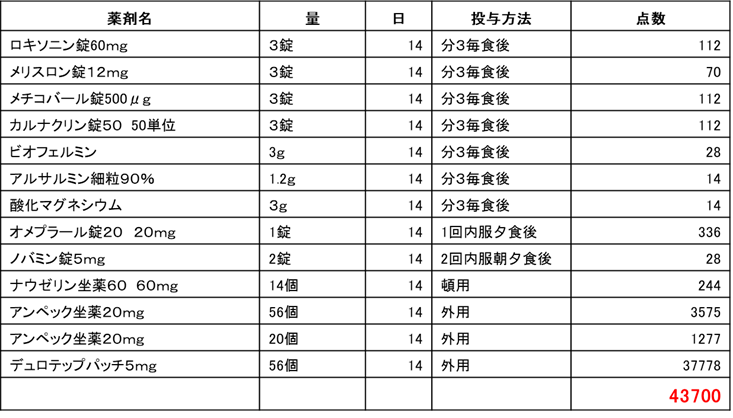
�y�Q�l�����F��w�a�@����̏������e��14�����̓_���i�f�Ô�E�_�f��p�ʓr�@����ʒk���_�j�z
�E��Îґ��̔F���@�F�@�@�y�C���R���g���[��������Ȗ�������
�E���ҁE�Ƒ��̔F���@�F�@�o�ϓI�ɍ������A���@�p���������Ă��ł��Ȃ��B���_�I�ɂ��s����ȏ�ԁB��ܑゾ���ł��Q�T�Ԗ���437,000�~�i���ȕ��S�F131,100�~�j�x�����������B
�˓������̌���
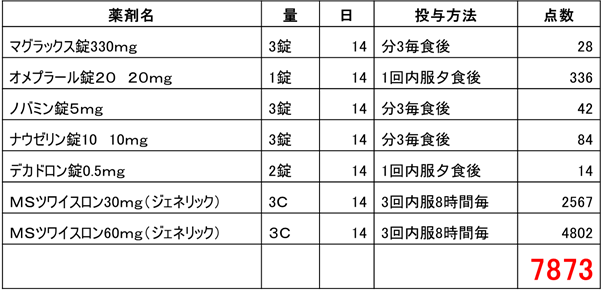
�E��ܔ�z�@874,000�~��157,460�~ �i���ȕ��S�z�F47230�~/���j
�E�y�C���R���g���[�����ł��A�o�ϓI���S�����P�B
�E�������N���A�ň��肵�������������A�O�o���ł���悤�ɂȂ����B
�E�ݑ�_�f���s�v�̏�ԁB
�E����ɑ���ϋɓI���Â͍s�����ƂȂ��A���̌�A1�N�Ԏ���×{���A�ݑ�Ŏ��B
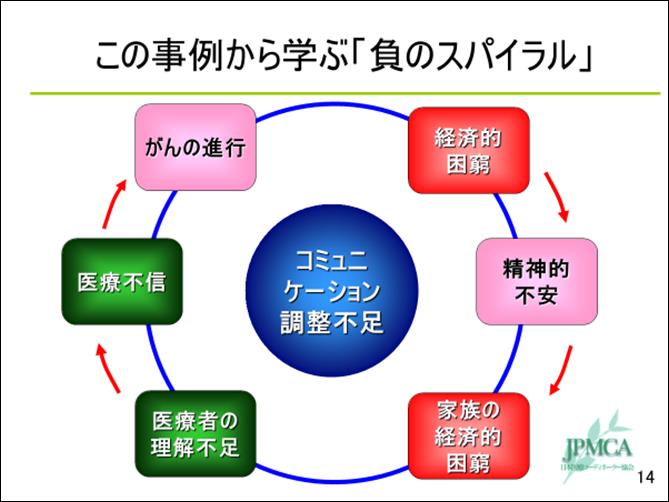
�y�s��ł̊��҂���ƉƑ��ւ̋���z
�E���Ȃ�
�E�l�肪�Ȃ�
�E�������Ȃ�
�E�Ƌ�������
�E�Ȃ��Ȃ��s�����ŁA�ݑ���
�y�ݑ��Â̑O�ɁE�E�E�E�E�E�z
�E�s��̖��
�E�F�m�ǂƐ��_����
�E�ߗ׃g���u��
�E���_�ȖK���Ë@�ւ����Ȃ�
�E�a�@�͒f��̂�������O
�E���z�x�b�h������
�E�Љ�Ȃ��ƍ���
�E�ݑ���Ȃ�
�y�s��Ő����̏I�����l����`���H�ǂ��ŁH�@�a�@���H�ݑ�i�{�ݓ��j���H�z
�E�����̈ӎv�i��ԏd�v�j
�E�Ƒ��̈ӎv�i�Ƃɂ����b�������j
�E�s���̎��ԁi�z����j
�E�������Ȃ����̂́H�E�E�E�@�u���S�f�f����������t�v
�y�ݑ��Â�I�����鎞�Ƃ́z
�E�a�@����މ@�����߂�ꂽ��
�E����������a�C�Œʉ@���Ă������A�a���������A���邢�̗͑͂�����ꂽ�Ȃǂŕa�@�ɒʂ��Ȃ��Ȃ�����
�E���������u�ݑ�v�Ƃ͂ǂ����c�c����H�V�l�{�݁H
�@�@���I�̏Z���ƒ�߂��{�݂���~�}��������ĕa�@�ŖS���Ȃ����l�̘b
�y�ݑ��Â��s����t���ǂ�����ĒT�����炢���H�z
�E�a�@���ɂ���މ@�x�����Ȃǂ̑��k�����ɑ��k����
�E�n���x���Z���^�[�ɑ��k����
�E���������ɑ��k����
���D���Ȉ�҂ɂ������킯�ł͂Ȃ��c�c�i�ݑ�f�Ï��ɂ͖K��͈͂��@���Œ�߂��Ă���j
������ҁi���x�ɂ��j�̏ꍇ�c�c
�@�@�E�P�A�}�l�[�W���[
�@�@�E�ݑ���x���Z���^�[
�@�@�E��Âƕ����̋��ԂŁc�c
�y�ݑ��ÂƂ́H�z
�E�a�@�@�@�@�@�f�Ï��@�@�@�@�ݑ��Ð��/���ʂ̐f�Ï�
�E���ɍS��K�v�͂Ȃ�
�y�ݑ��Ẫ����b�g�E�f�����b�g�z
�������b�g��
�E�u�����̏�v�ŗ×{�ł���
�E���̐l�̃y�[�X�ɍ��킹�ė×{�ł���
�E��Îҁi�����͖K��Ō�t�j�Ƃ̋������߂�
�E��p���Ⴍ�}������
���f�����b�g��
�E�ϋɓI���ÂɌ����Ȃ��i�g�×{�h����{�j
�E�ً}���Ԃւ̑Ή����x���
�E�Ƒ��ȂNj��ɐ�������l�̕��S������
�E�C�ɓ�������҂�����ɌĂׂ�킯�ł͂Ȃ�
�y�ݑ��Ô�Ƃ́z
�E�ݑ��Ô�́A�u�ݑ�������f�×��v�Ɛ����ɂ͌����A�ȉ��̓��e���Z�b�g�ɂȂ��������ŁA���������ƌ��܂��Ă��܂��B
�@�E�f�@���@�@�@�^�@�@���f���@�@�^�@�@�Ō엿
�@�E�@�������̏ꍇ�́A���i�_�H�A�����Ȃǁj
�@�@�@�@�@�@�@�@�@����ʔ�����Z���邩�ǂ����́A�a�@���f�ł悢�Ƃ���Ă��܂��B
�����銳�҂̏ꍇ��
�ݑ�������f�×��{�_�f�Z�k��̃����^��������20���~�^��
�@�@�@�@�@�@�@�@�@�@�@������Ɠ����̈�Â�a�@�ōs�����ꍇ
�@�@��120���~�^���{���z�x�b�h��i���ۂɂ̓z�X�s�X�ɓ��@���Ă���P�[�X���������߁j
�@�����ȕ��S���������A���z�×{��x�ɂ��A�x���������B
�@�������Ŏx�������z�͔N��A�����ɂ��قȂ��Ă��܂��B
�y�ݑ��Âōs�����Ɓz
�E�ċz�⏕�֘A
�E�h�{�⏕�֘A
�E�r���⏕�֘A
�E���̑��A�I�����ւ̑Ή��Ȃ�
�u��Áv�Ɓu���i�����j�v�͈Ⴄ�c�c
�y�ݑ��ÂɌ����l�����Ȃ��l�z
�E��l��炵�ł����v���H
�E�F�m�ǁ���l��炵�ł����v���H
�E�����Ȃ����i�Ȃǂ���̂��H
�E��ÃX�^�b�t�A���X�^�b�t�ƍ���Ȃ��c�Ɗ��������ɂ͂ǂ���������̂��H
�@�@���ݑ��Â���̂ɁA���ʂȏ����͕K�v�Ȃ��B
�@�@�����ʂȏ����A���ɍ��z�Ȕ��i�̍w����v������Ƃ���ɂ͒��ӂ��K�v�B
�@�@�����Âɋ^�����������A�����Ɏ��₷�邱�ƁB
�y�������Ȃ̂��H����ł��ݑ�A���ʂł��B�z

�E�S�~�ł͂���܂���B���{�l�ɂƂ��Ă͑厖�Ȏ��W���ł��B
�y�Ƃɂ����A�ݑ�ց������z
�E�ǓƎ��@�ˁ@�x�@���悸�厡��T��
�E�x�@�Ŏ��S�f�f������
�E�s���Ƃ̘A�g
�E�a�@�֍s���邱�Ƃ͂��Ȃ�K�^��������Ȃ�
2019�@�s���u�K��@�@�A���P�[�g�W�v
�y���ӌ�/������z
���ݑ��ÁI�����m��Ȃ��܂܉߂����Ă����̂ň�x�A��������������Ǝv���Q�����܂����B
�����f�N���j�b�N��m��Ȃ����������Ǝv���܂�
���ݑ�łƎv���Ă������a�@�͈�Î҂�24���Ԃ݂Ă��炦�邩��Ɠ��@�\���݂���悤�Ɍ��������Ă���B�ݑ��ÂƂ͊W�Ȃ��ł��傤�����{�ł��`���͍̂�Ȃ������ł���(�ۑ��j���������Ȃ��Ǝv���܂��B�ǂ��^�����Ă�������悢�̂��Y��ł��܂��B�@��������܂����B��Î҂��搶���̎��������Ă��Ȃ��̂ł����ƒm���Ă�����ĉ������B
���K���ÁE�K��Ō�E�K����̍\�z����������o���A�ݑ�K���Ñ��S�̂��o����A�K���Â���������Ǝv���܂������X�i�܂Ȃ�����ł��B�c�O�Ɏv���܂��B�x�b�h���iHP�j�����X�������Ȃ��̂��A�a�@�������̂��A�����ɐ������Ȃ���Γ����͑�ςȂ̂ł͂Ȃ��ł��傤���B����Ŏ����}��������]�͂���܂����A����ł͖����̂悤�Ɏv���Ă��܂��B�@�a�@�œ��@���̘V�l�͎��I���c�ɂ�����ꓮ���ƍ���̂ōS������A�܂�Ől�������C�ōs���Ă��܂��B�@�o����Γ��肽���Ȃ��ł��ˁB�����͗L��������܂����B
���Ŋ��͍ݑ�Ō}��������]�͂�����̂́A�Ƒ������ӂɂ��Ȃ����Ƃ�l�ɂ͏o���Ȃ����ƂƎv���܂��B�ӊO�ƍݑ�K���Â̎��͒m���Ă��Ȃ��Ǝv���܂��B�s��ł̓��@���҂ւ̑Ή��A����������Ƃ�����������߂Ēm��܂����B�����������炦��B�₵�����������܂��B�c��̎҂͂ǂ��Ȃ�̂��H
���Ŋ��̎��͋~�}�Ԃ��ĂȂ��B�V���v���ɁA��͂ł��邾�����炷�B�`���[�u�łȂ���Ȃ��B����͖{���ɖ]�ނ��Ƃł��B����m�Ɏ����ɂ́A�ǂ�ȕ��ɁH�@�搶���̖��邢�S�̎������A���ꂪ��Ԃ̍����̎��n�ł����B
�����̂Ƃ��댒�N�ɏ�Q�͂���܂���B���������ł��܂���B�@�����̊F��搶�̂��b�����Ē����A�����]�����Ă܂����B�@���͎�l�ɐ旧�����1�l�ł��B
������ݑ��Â̑̐�����w��������Ă����l�ɂȂ��Ăق����B
���s���s���R�������Ŏ��S�������Ǝv���܂����A���V�a���͒ɂ����̂ł��傤���H�h�����̂ł��傤���H
���}�����a�@���@�㎩��ōŊ����ƍl�������A�}�����a�@��Dr.�͐S�ǂ��ݑ�f�ÂւȂ��ł��炦��̂��H�@�{�ݓ����҂ɑ��Ă����A��Ȃ��ƃ����e������ݑ�ւ̑I�������ƈ�����Ȃ��̂ł͂Ȃ����B
���ݑ��Â������߂��Ă邪�A��l��炵�ō���ɂȂ����ꍇ�A���M���Ȃ��B
���͖{�搶�j�ݑ��Â͉Ƒ��̗͂��傫���B�Ƃ����C���[�W�ł��B���ɍȂ��L�[�p�[�\�����Ǝv���܂����A��l��炵�ł��\�ł��傤���H��l��炵�̍ݑ��Â̂��o������������Ă��������B���ƍ����搶�͓����ł͂߂��炵���Ȃ��Ƃ̂��b���ł����B���_�ȂƂ̈Ⴂ�͂���܂����H
�����搶�j���_�����̍ݑ��Â͋����[�������ł��B"
���ݑ�ŏI�����߂����������A�o�ϓI�ɐS�z�B�N���ł͒肢�Ȃ��̂ł͂Ȃ����H
����t�̃n�[�h���[�N���Љ���ɂȂ��Ă��܂��B�����Ă����t�ɐf�Ă��炢�����Ǝv���܂���B�ݑ��̎��ȊǗ��͂ǂ̂悤�ɂ���Ă�̂ł��傤���B
���Z�݂Ȃ�Ēn��ƗF�l�����Ɖ߂����钆�ŁA����ōŊ��̎����}�������ƍl���Ă��܂����B�@���̂��߂ɂ��ݑ�K��f�Â͂����Ə[�������Ȃ���Ǝv���܂��B���₷���߂Ɏ������s���́A��������Ηǂ��̂��m�肽���ł��B
��1�l��炵�Ȃ̂ŏo���邩���莩���ŏo���鎖�͂������Ǝv���܂��B�Z�킪���Ƃ����Ă��炦��Ǝv���܂��B�ݑ��Â���]�ł��B�w���p�[����ɂ���`���Ă��炢�A�������Ă��������Ǝv���܂��B
������Ҏ{�݁i���{�Ȃǁj�ҋ@�҂������͓���Ȃ��B���ی����x������̂��c�B�V���������Ă�����ꍇ������i���f���������c�j�@�O���[�v�z�[���Ȃǂ́A������ƐS�z�ȂƂ��낪����B�@�a�@�i�×{�^�H�V�l�a�@�j�́A��������ɂ͂�����Ɛl�肪����Ȃ��悤�ȋC������B�@�ˁ@��̔F�m�ǂ�ʂ��Ă̊��z�ł��B����Ŏ����}���������A�������ɋ�J�����������Ȃ��c�B
�������u�K��͑�ϗǂ������Ǝv���܂��B���N80�ɂȂ鎩���c�B�n��ňႤ��������ǂ������Ǝv���܂��B�o�ʂɏZ��ł��鎄���͍K���ɕa�@�ɂ������Ă���܂��B���܂łǂ��ŕ�炵�Ă��������Ǝv���Ă��̂��c�B�a�@�̐��̎��Ȃ��c�B
�������A�w��Ǔ��@���������������̂ŁA��Ñ̐��ɂ��čl���������Ȃ��̂Ŕ���Ȃ��B���ς�����B�@➡�ݑ�×{�ōl�������B
�����Ȉ�ȊO�a�@�ɂ����鎖�������厡�オ���Ȃ��B
���ݑ��Á�����҂̃C���[�W���Ⴂ�l�̊����́H�@�@Ex)30�`40��̊����҂Ȃǁ�
���a�@���́A��������O�Ƃ̔F�����n��Z���ɂ͍������B
���{���ɂ����M�d�ȍu����ɎQ���o���鎖�����ꂵ���v���܂��B�L��������܂��B�@��҂Ɗ��҂ɂ͓����̗���ɂȂ�Ȃ��l�Ɏv���܂��B��ҁ����҂Ǝv����̂��Ǝv���܂��B(�Ђ��݂��ȁH)
���f�@�҂����Ԃ���������@��Ô��������@���搶����W�@�ւʼn��P�ł���悤�ɂ��Ăق����@����o��������
����̓I�Ȑ����ő�ϕ��ɂȂ�܂����B�Q�����Ă悩�����ł��B�@�Q�����L���ɂ��Ă������������B���l����u����ł��B
�������Ǝ{�݁A����Ҍ����̏Z�������Ƃ����Ǝv���B�@�a�@�ł͐Q������ɂȂ��Ă��鍂��҂������悤�Ɏv����B
���Ƌ��ōݑ�ł����Έ�ԗǂ�